La mise en place d’une prothèse de hanche (PTH) est une intervention particulièrement fréquente ( 142 000 / an en France). Les premières prothèses ont été posées dans les années 60 (par Sir John Charnley, chirurgien anglais).
Elles sont indiquées en cas de coxarthrose, primaire ou secondaire (ostéonécrose, maladie rhumatismale…), ou sur fracture du col du fémur.
C’est devenue actuellement une intervention courante qui a révolutionnée la vie des patients. L’intervention est de moins en moins traumatisante (chirurgie mini-invasive) avec des cicatrices de plus en plus courtes et des suites de plus en plus simples.
Les indications
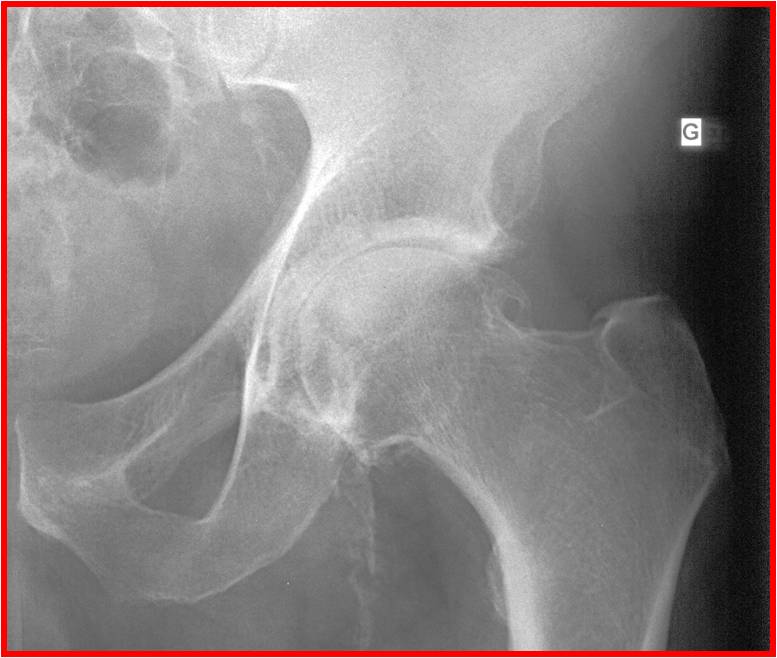
L’indication la plus fréquente est l’arthrose de hanche (la coxarthrose). Il s’agit de l’usure du cartilage de la tête du fémur et du cotyle (le bassin)
L’arthrose peut être primaire (sans cause évidente), ou secondaire à une ostéonécrose, une maladie rhumatismale (polyarthrite rhumatismale…), une dysplasie…
L’arthrose est un vieillissement de l’articulation, qui peut malgré tout apparaitre de façon plus ou moins précoce. Elle peut également être favorisée par une hyper-utilisation ou un excès de poids.
Une autre cause très fréquente (qui augmente avec le vieillissement de la population) est la fracture du col du fémur.
Qu'est-ce qu'une prothèse ?
Il existe de nombreux types de prothèses et l’on adapte le type de prothèse au patient.
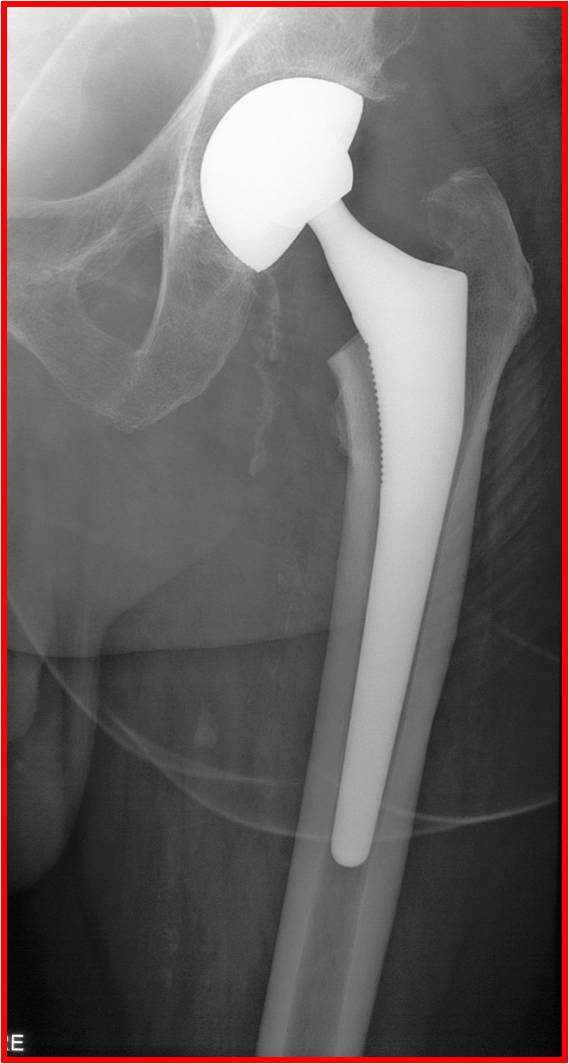
Une PTH est composée de 3 éléments : la tige, le cotyle et le couple de frottement (insert + tête).
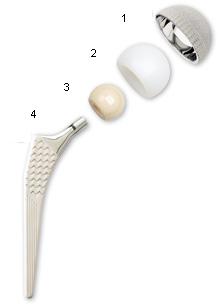
1 – La cupule métallique qui sera impactée dans l’os du bassin
2 – L’insert (en métal, en céramique ou en polyéthylène) qui sera mis dans la cupule
3 – La tête (en céramique ou en métal) qui sera placée sur une tige
4 – La tige qui sera placée dans le canal fémoral
La tige : elle peut être cimentée (en acier ou chrome-cobalt, elle est fixée à l’os par un ciment acrylique) ou non cimentée (en titane recouverte d’hydroxyapatite – substance favorisant la repousse de l’os – elle est impactée directement dans l’os).
La tendance est mettre des tiges non cimentées. Par contre, en cas de mauvaise qualité de l’os, de surcharge pondérale, de fémur particulièrement “large”, on n’hésite pas à cimenter la tige pour obtenir une bonne stabilité primaire de l’implant. On décide en fait en per-opératoire de la meilleure solution.

Le cotyle : il peut lui aussi être cimenté (en poly-éthylène) ou non (métallique, éventuellement renforcé par des vis, contenant un insert en poly-éthylène, en céramique).
La tendance actuelle est de mettre des cotyles sans ciment.
Le couple de frottement : il s’agit d’un domaine en pleine évolution. Classiquement, on posait un couple métal/poly-éthylène (“La low friction arthroplastie” de Charnley). Mais le poly-éthylène s’use (200 microns/an) et libère des débris qui sont responsables du descellement des implants par ostéolyse (que la prothèse soit cimentée ou non).
3 solutions s’offrent alors :
- Améliorer la qualité du PE (PE hautement réticulé…) pour diminuer l’usure ;
- Mettre une tête céramique en regard du poly-ethylène (moins d’usure) ;
- Supprimer complètement le PE en adoptant un couple céramique/céramique: l’usure est minime avec une totale inocuité des débris, mais l’alumine (céramique) est fragile avec un risque de fracture (3/10 000) ou de bruit à la mobilisation (squeaking)


Le cotyle double mobilité est actuellement la meilleure solution et le plus posé +++
Il a beaucoup d’avantages : moins d’usure du poly-ethylène (d’autant que l’on met une tête céramique), risque de luxation quasi-nul, augmentation des amplitudes articulaires…

Quand opérer ?
Lorsque le patient souffre, malgré un traitement médical bien conduit (anti-inflammatoire, antalgique, rééducation, décharge grâce à une canne, etc.). Cette douleur s’accompagne d’une raideur, avec boiterie et baisse du périmètre de marche.
Attention, il n’existe aucun parallélisme entre la souffrance du patient et les images radiologiques. Le chirurgien opère un patient qui souffre, et non une “belle image” de coxarthrose.
A noter depuis quelques temps la tendance a réaliser des injections d’acide hyaluronique sous radioscopie ou échographie (viscosupplémentation) afin de calmer la symptomatologie douloureuse (comme pour le genou) : mais ce geste est rarement efficace, et repousse de quelques mois la réalisation de la PTH (risque septique).
Avant l'intervention
Un bilan complet est nécessaire avant de voir l’anesthésie :
-
- Consultation quasi systématique chez un cardiologue (sauf patient jeune) ;
- Consultation chez un dentiste en cas d’infection dentaire ;
- Bilan sanguin.
L'anesthésie
Elle peut être générale ou rachianesthésie.
L’anesthésiste injecte pendant l’opération des produits pour éviter les saignements, des corticoïdes pour une meilleure récupération…
Le chirurgien réalise en per-opératoire des infiltrations de produits antagiques pour éviter toute douleur post-opératoire +++
Le type de prothèse
On s’adapte au patient (son âge, son activité, etc.) et à la qualité de son os.
Chez le patient jeune :
- Tige sans ciment ;
- Cotyle sans ciment ;
- Couple de frottement céramique/céramique ou cotyle double mobilité avec tête céramique.
Chez le patient âgé :
- Tige sans ciment (mais ne pas hésiter à cimenter en cas d’os porotique de mauvaise qualité) ;
- Cotyle sans ciment (parfois renforcé par des vis) ;
- Cotyle double mobilité avec PE et tête céramique.
Les patients de 60-70 ans :
- Tige sans ciment ;
- Cotyle sans ciment ;
- En fonction du patient (son âge physiologique), cotyle double mobilité ou céramique/céramique.
Quelques certitudes
- Le couple métal/métal a été abandonné : risque de réaction pseudo-allergique ;
- Pas de céramique/céramique en cas de sport violent ;
- Pas de céramique/céramique chez le sujet âgé ;
- Intérêt du cotyle double mobilité +++.
Les suites post-opératoires
- Lever à J-0 en appui complet avec un kinésithérapeute. Une canne est souhaitable les premières semaines ;
- On se pose plus de drains de Redon
- Pansement étanche à garder 5/7 jours et permettant la douche.
- Ablation des agrafes au 15e jour ;
- Anticoagulant pour 35 jours, en injection sous cutanée (Lovenox par exemple), ou en comprimé (Eliquis par exemple) ;
- Sortie à partir du 3e jours car chirurgie mini-invasive, moins traumatisante ;
- Jamais de Centre de rééducation (éventuellement un centre de convalescence si le patient vit seul) ;
- La rééducation se fera en libéral ;
- Les consignes anti-luxations sont quasi inexistantes en cas de cotyle double mobilité ou de grosses têtes céramiques.
Les consignes post-opératoires : être prudent durant les 3 premiers mois en respectant les consignes du livret qui vous est remis durant votre hospitalisation.
La conduite est possible à partir du 1e mois avec un siège haut (ou un coussin).
Le sport est possible dès le 2e mois.
Signaler à votre médecin ou votre dentiste toute infection qui doit être traitée au plus tôt afin d’éviter une contamination de votre prothèse.
Éviter les injections intra-musculaires dans la fesse du côté de votre prothèse.
Le long terme
Le patient retrouve une qualité de vie tout à fait confortable et une fonction quasi normale : il oublie sa hanche !
La durée de vie de la PTH est de 15 à 20 ans, mais il est necessaire de surveiller régulièrement le patient : tous les ans au début, puis tous les 2-3 ans ensuite.
En effet, la prothèse peut ” s’user” (descellement de prothèse), et il faut savoir diagnostiquer cette usure sur les radios de contrôle car les signes cliniques peuvent être absents initialement (cf. prothèse de hanche de révision)
Au final, seulement 10% des prothèses seront reprises.